아이맘 문의전화
365일연중무휴/야간진료실시
- 평일|
- 오전 08시 - 오후 09시
- 토/일/공휴일|
- 오전 09시 - 오후 06시
예방접종
| 제목 | 독감 예방 접종 | 조회수 | 5190 |
|---|---|---|---|
| 파일 |
2635381.jpg (83kb), Down 631, 2015-10-01 16:43:56 3229800.jpg (44kb), Down 596, 2015-10-01 16:43:56 7461810.gif (16kb), Down 681, 2015-10-01 16:43:56 2210220.jpg (266kb), Down 726, 2015-10-01 16:43:56 9214292.jpg (500kb), Down 779, 2015-10-01 16:43:56 |
||
|
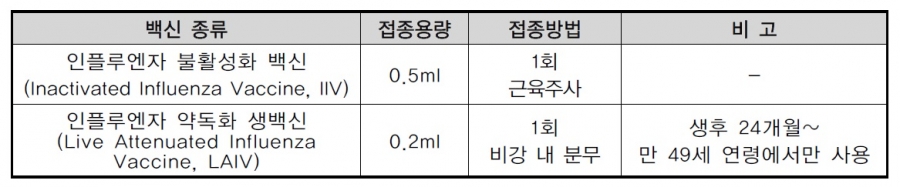
인플루엔자(독감)(Influenza) 1. 원인 병원체 인플루엔자 바이러스(Influenza virus A, B, C) 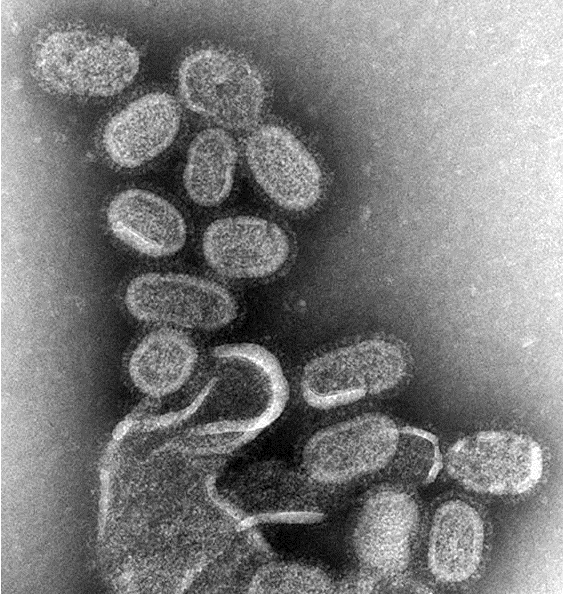 2. 임상양상 . 잠복기는 1~4일(평균 2일)이며, 증상 시작 1일 전부터 발병 후 5일까지 기침이나 재채기를 할 때 분비되는 호흡기 비말을 통해서 사람에서 사람으로 전파 . 38℃ 이상의 갑작스러운 발열, 두통, 근육통, 피로감 등의 전신증상과 인두통, 기침, 객담 등의 호흡기 증상을 보이며 드물게 복통, 구토, 경련 등이 발생 3. 진단 . 임상 및 역학적 진단 . 실험실적 진단 : 바이러스 배양, 핵산 검출, 항원 검출, 혈청학적 진단 등 4. 치료 . 대증요법 . 인플루엔자 특이 항바이러스제 투여 : 고위험군에서 유용하게 사용될 수 있음 5. 예방접종 [접종대상] . 다음의 대상자를 우선 접종할 것을 권장함 [접종시기] . 매년 9월~12월 . 접종대상자는 매년 인플루엔자 절기마다 백신을 접종받아야 함 . 인플루엔자 백신은 유행 2주 전까지 접종하는 것이 효과적이며, 가능한 12월 이전에 접종하는 것을 권장 . 인플루엔자가 유행 중이거나 12월 이후라도 우선접종 권장대상자가 미접종 시 백신접종을 권고 예전에는 10월-11월 사이에 접종하는 것이 좋다고 했지만 2009년부터는 지침이 바뀌어서 독감접종 약이 나오면 가능하면 빨리 접종하는 것이 권장됩니다. 12월 까지 접종 못한 경우, 3월까지는 독감이 유행할 수 있으므로 12월 이후에도 접종합니다 늦은 경우 2월이라도 접종을 하는 것이 좋고 독감이 늦게 유행하는 경우는 4월에도 접종합니다. 독감 예방접종은 효과가 1년을 가기 때문에 9월부터 접종해도 독감이 유행할 시기가 끝날 때까지 효과가 지속됩니다. 특히 독감을 처음 접종하는 아이들의 경우 4주 간격으로 두 번을 접종하기 때문에 가능하면 빨리 접종하는 것이 좋습니다. 단 나이가 아주 많으신 할머니 할아버지께서는 면역효과가 짧기 때문에 10월부터 접종을 하시는 것이 좋습니다. [접종용량 및 방법] . 만 9세 이상 소아 및 성인 : 0.5 mL 1회 근육주사(불활성화 백신) 또는 0.2 mL 1회 비강 내 분무(생백신) . 생후 6개월 이상~만 9세 미만 소아 : 백신의 종류, 피접종자의 연령, 과거 백신 접종력에 따라 1~2회 백신 접종 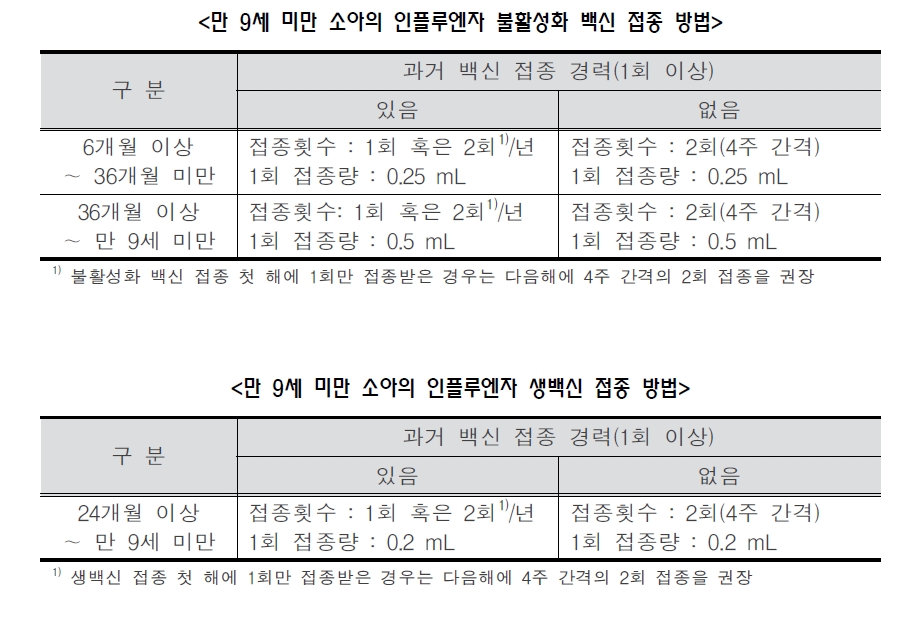 2015 인플루엔자(독감) 접종 횟수 알고리즘 접종 횟수 및 용량 - 만 9세 이상 소아 및 성인 : 과거 접종력과 상관없이 1회 접종
[이상반응] . 인플루엔자 불활성화 백신 - 국소반응 : 백신 접종부위의 발적과 통증 - 전신반응 : 발열, 근육통 등 - 계란 단백에 의한 알레르기 반응, 길랑-바레 증후군 등이 드물게 나타날 수 있음 . 인플루엔자 생백신 - 소아 : 콧물, 코막힘, 발열, 두통, 근육통, 천명, 복통, 구토, 설사 - 성인 : 콧물, 코막힘, 인두통, 기침, 오한, 피로감, 두통 - 심각한 알레르기 반응은 매우 드묾 [금기 및 주의사항] . 인플루엔자 불활성화 백신 - 인플루엔자 백신 접종 후 심한 과민반응을 보인 자 - 계란에 심한 과민반응을 보인 자(단, 계란을 먹고 심한 과민반응의 과거력이 없었다면 금기대상이 아님) - 백신 접종 후 6주 이내에 길랑-바레 증후군이나 다른 신경 이상이 생긴 자 - 발열이 있는 사람은 열이 없어지기 전까지는 접종하지 않는 것이 바람직하며, 열이 없는 상기도 감염은 접종 금기가 아님 . 인플루엔자 생백신 - 인플루엔자 불활성화 백신 금기사항 - 생후 24개월 미만 영아 또는 50세 이상 성인 - 천식이 있거나 지난 1년 이내에 한 번 이상 천명이 있었던 5세 이하 소아 - 만성질환자 - 호흡곤란이나 연하곤란을 일으킬 수 있는 근육 또는 신경질환자 - 면역저하자 - 임신부 - 장기적으로 아스피린 투여 중인 소아 및 청소년 자주 묻는 질문(FAQ) 1. [질병정보] 인플루엔자는 감기와 다른가요? 인플루엔자 백신을 접종하면 감기도 예방할 수 있나요? 인플루엔자는 흔히 독감이라고 불리기 때문에 감기와 같은 병으로 생각하는 경향이 있는데, 같은 급성 호흡기 감염증이라도 독감과 감기는 다른 병입니다. 감기는 다양한 감기 바이러스에 의해서 발생하는 급성 호흡기 질환을 말하며, 인플루엔자는 인플루엔자 바이러스가 호흡기(코, 인후, 기관지, 폐 등)를 통하여 감염되어 생기는 병으로 감기와는 달리 심한 증상을 나타내거나 생명이 위험한 합병증(폐렴 등)을 유발할 수 있습니다. 또한 인플루엔자 바이러스에 감염된 사람이 기침, 재채기를 하거나 말을 할 때에 공기 중으로 바이러스가 배출되면서 다른 사람에게 전파될 수 있습니다. 따라서 인플루엔자 예방접종은 인플루엔자 바이러스에 대한 백신이므로 다른 종류의 바이러스에 의한 감기에는 효과가 없습니다. 2. [질병정보] 인플루엔자에 걸리면 어떤 증상이 나타나나요? 열감(발열), 두통, 전신쇠약감, 마른기침, 인두통, 코막힘 및 근육통 등이 인플루엔자의 흔한 증상입니다. 어린이의 경우에는 성인과는 달리 오심, 구토 및 설사 등의 위장관 증상이 동반될 수 있습니다. 3. [질병정보] 인플루엔자에 걸리면 어떤 합병증이 발생할 수 있습니까? 인플루엔자의 가장 흔한 합병증은 세균성 폐렴이며 이외에도 심근염, 심낭염, 기흉, 기종격동, 뇌염, 뇌증, 횡단성 척수염, 횡문근 용해, 라이 증후군 등이 발생할 수 있습니다. 또한 만성 기관지염이나 만성 호흡기질환, 만성 심혈관질환의 경우 인플루엔자 감염으로 악화될 수 있습니다. 합병증은 노인, 소아, 만성질환자 등에서 잘 발생하며 이로 인해 입원하거나 사망하는 경우도 있습니다. 4. [질병정보] 인플루엔자 바이러스에 노출된 후 얼마만에 증상이 나타나며, 얼마동안 다른 사람에게 전염시킬 수 있습니까? 인플루엔자 증상은 바이러스에 노출된 후 보통 1~4일(평균 2일) 정도 지나면 나타나게 됩니다. 인플루엔자 환자의 경우 나이에 따라서 전염기간에 차이가 있는데, 성인의 경우 대개 증상이 생기기 하루 전부터 증상이 생긴 후 약 5일 동안 전염력이 있으나 소아의 경우에는 증상 발생 후 10일 이상 전염력이 있는 경우도 있습니다. 5. [이상반응] 인플루엔자 백신 내의 티메로살의 안전성에 논란이 있습니다. 티메로살이 든 백신을 접종받아도 안전한가요? 티메로살이 유해하다는 증거는 없으며 티메로살에 포함된 에틸머큐리(ethylmercury)는 독성이 알려진 메틸머큐리(methylmercury)와는 달리 체외로 잘 배설된다고 알려져 있습니다. 다만 수은 노출을 방지하기 위해 영유아 대상 백신에는 가급적 티메로살을 사용하지 않거나 소량만을 사용하도록 권고하고 있습니다. 현재 국내에서 사용되는 인플루엔자 백신 중 다회용(멀티도스) 백신에는 티메로살을 포함하고 있으나 1회 접종용 백신에는 티메로살이 포함되어 있지 않습니다. 6. [이상반응] 인플루엔자 예방접종이 독감을 일으킬 수도 있나요? 인플루엔자 불활성화 백신의 경우 감염을 유발할 수 없습니다. 생백신의 경우 살아있는 바이러스가 들어있으나 약독화된 바이러스로 감염을 유발할 가능성은 거의 없습니다. 다만 면역력이 저하되어 있는 사람이나 임신부의 경우 최대한 안전을 기하기 위해 불활성화 백신 접종을 권고합니다. 7. [이상반응] 인플루엔자 생백신을 접종받은 후 다른 사람에게 백신 바이러스를 전파시킬 수 있나요? 임상시험 결과 아주 드물게 백신 바이러스가 전파될 수 있습니다. 그러나 백신 바이러스가 전파되었다 하더라도 병을 일으킬 가능성은 거의 없습니다. 다만, 조혈모세포이식을 받은 사람과 같이 심각하게 면역기능이 저하된 사람과 접촉해야 하는 사람이라면 불활성화 백신 접종을 권고합니다. 또한 생백신을 접종받은 사람은 백신 접종 후 7일간 심한 면역저하자와의 접촉을 피하는 것이 바람직합니다. 8. [백신] 인플루엔자 예방접종은 얼마나 효과가 있나요? 인플루엔자 예방접종은 건강한 젊은 사람에서는 약 70~90%의 예방효과가 있으나, 노인이나 만성질환이 있는 사람에서는 효과가 약간 떨어집니다. 그러나 노인이나 만성질환자의 경우에는 인플루엔자 예방접종으로 인플루엔자로 인한 입원과 사망을 줄이는데 매우 효과적이므로 이들은 접종을 받는 것이 좋습니다. 9. [백신] 올해 인플루엔자 예방접종은 했는데 인플루엔자에 걸릴 수 있나요? 인플루엔자 예방접종을 받더라도 인플루엔자에 걸릴 수 있습니다. 인플루엔자 예방접종 후 약 2주 가량 경과되면 방어항체가 형성됩니다. 따라서 그 이전에는 인플루엔자에 감염될 수 있습니다. 또한 접종한 백신의 바이러스와 당해 유행 바이러스의 종류가 다르면 백신의 효과가 떨어집니다. 백신을 접종받는 사람의 연령이나 기저질환, 건강상태에 따라서도 백신 효과가 떨어질 수 있으며 이 경우 인플루엔자에 걸릴 수 있습니다. 10. [접종일정] 인플루엔자 예방접종은 언제 맞아야 하고 유행 시에 누가 맞아야 하나요? 인플루엔자가 유행하기 이전인 매년 9~12월에 예방접종을 받는 것이 좋습니다. 다음의 대상자에게 우선 접종할 것을 권장합니다. ① 만성 폐질환자, 만성 심장질환자 성인이나 소아, 이러한 질환이 있는 아이와 그 가족들 ② 만성질환으로 사회복지시설 등 집단 시설에서 치료, 요양, 수용 중인 사람 ③ 만성 간질환자, 만성 신질환자, 만성 대사성 질환, 신경-근육 질환, HIV(에이즈) 감염자, 류마티양 관절염, 가와사키병, 혈액-종양 질환, 당뇨환자, 면역이 저하되는 질환이나, 면역 억제 요법을 받고 있는 성인과 소아, 아스피린 복용 중인 6개월~18세 소아 ④ 65세 이상의 노인 ⑤ 생후 6개월~59개월 소아(생후 6개월 미만의 아기가 있는 집안의 성인들은 아기가 접종을 할 수 없으므로 성인이 접종해서 독감에 걸리지 않도록 하는 것이 좋고 5세 이하의 아이들의 모든 가족과 이들을 돌보는 유치원 종사자들도 꼭 맞아야 합니다) ⑥ 의료인(환자와 자주 접촉하게 되는 의료 종사자: 의사, 간호사, 간호 조무사, 병원 근무자) ⑦ 만성질환자, 65세 이상 노인과 함께 거주하는 자 ⑧ 6개월 미만의 영아를 돌보는 자 ⑨ 임신부(임신 중기와 후반기에는 독감의 합병증의 증가할 수 있기 때문에 독감이 유행하는 시기에 임신의 중기와 후기가 되는 산모는 꼭 접종을 해주는 것이 좋습니다. 특히 독감에 걸리면 합병증이 증가할 수 있는 천식 같은 만성 호흡기 질환이 있는 산모의 경우는 임신 초기 중기 후기를 막론하고 접종하는 것이 좋습니다) ⑩ 50세~64세 인구, 양로원이나 수용 시설에 있는 노약자 ⑪ 사스.조류인플루엔자 대응기관 종사자 ⑫ 닭.오리.돼지농장 및 관련업계 종사자 고위험군은 인플루엔자 유행이 일단 시작되었다 하더라도 예방접종 받는 것을 권장합니다. 11. [접종일정] 26개월 된 아기입니다. 작년에 처음 인플루엔자 예방접종을 접종받았는데 1회만 접종 받았습니다. 올해는 몇 번 접종해야 하나요? 인플루엔자 백신 접종 첫 회에 1회만 접종받은 경우 그 다음 해에는 4주 간격으로 2회 접종을 권장합니다. 12. [접종일정] 8세 이하 소아로 1~2년간 인플루엔자 백신을 접종받은 후 수년간 백신을 접종받지 않다가 올해 인플루엔자 백신을 접종하러 왔다면 2회 접종이 필요한가요? 이 경우에는 1회 접종만 하시면 됩니다. 13. [접종일정] 생후 34~35개월 된 아이가 인플루엔자 불활성화 백신을 0.25 mL의 용량으로 접종받은 후 생후 37개월째에 2차 접종을 받으러 왔습니다. 인플루엔자 불활성화 백신으로 2차 접종을 하는 경우 용량을 어떻게 주어야 하나요? 접종용량은 접종 당시의 연령에 맞추어 결정하면 됩니다. 이 경우 2차 접종 당시의 연령이 생후 37개월이므로 0.5 mL을 접종하면 됩니다. 14. [접종일정] 아픈 사람도 인플루엔자 생백신을 맞을 수 있나요? 가벼운 질환 즉, 설사나 가벼운 상기도 감염이 있는 정도라면 생백신 접종이 가능합니다. 단, 현재 코막힘 증상이 있는 경우 생백신 접종방법의 특성상 백신이 충분히 전달되지 않을 수 있으므로 코막힘 증상이 호전된 후 생백신 접종을 고려하는 것이 바람직합니다. 15. [치료] 인플루엔자에 효과적인 약이 있다고 들었습니다. 어떤 것들이 있나요? 인플루엔자에 대한 항바이러스제로는 Amantadine, Rimantadine, Zanamivir, Oseltamivir, Peramivir 등이 있습니다. 항바이러스제는 인플루엔자 증상 발현 후 48시간 이내에 사용하는 경우에 증상을 경감시키거나 경과를 단축시키는 효과가 있습니다. 실제 항바이러스제 사용 여부는 담당의사와 상의 후 결정하시기 바랍니다. 16. [치료] 인플루엔자를 앓고 있는 어린이에게는 아스피린을 사용해도 되나요? 인플루엔자 유사 증상이 있는 어린이에게는 의사의 자문 없이 아스피린을 투여하지 않도로 해야 하며 특히, 열이 나는 경우에는 더욱 주의해야 합니다. 이는 라이 증후군(Reye syndrome)이라는 심각한 합병증이 발생할 수 있기 때문입니다. 17. [특수 상황에서의 접종] 임신 동안에 인플루엔자 예방접종을 해도 괜찮은가요? 임신 동안 인플루엔자 예방접종은 금기사항이 아니며 오히려 임신 시 인플루엔자 감염은 일반인에 비해 인플루엔자 감염으로 인한 합병증 위험성이 더 크기 때문에 접종을 권고합니다. 인플루엔자 유행시기에 임신 중에 있는 사람은 임신 시기에 상관없이 불활성화 백신 접종을 권장합니다. 18. 독감접종! 누가 맞아야 하나요? 독감 예방접종은 가능하면 모든 사람이 접종하는 것이 좋습니다. 2009년도는 특히 신종플루가 유행하기 때문에 접종 약이 나오는 대로 접종을 하는 것이 권장됩니다. 참고로 독감과 신종플루는 임상적으로 증상이 구분하기 힘듭니다. 때문에 독감 접종을 해 두어야 유사한 증상의 신종플루와 감별 진단하는데 있어 독감접종을 한 사람이 독감증세가 나타나면 우선적으로 신종플루를 의심할 수 있고 신종플루 검사를 고려하는데 도움이 되고 따라서 신종플루의 대처에 도움이 될 것입니다. 아직도 건강한 사람들은 독감 접종할 필요 없다는 소리를 하는 사람이 있는데 이것은 잘못된 말입니다. 독감에 덜 걸리고 싶은 사람은 누구나 독감예방접종을 하는 것이 좋습니다. 독감 접종을 하면 독감이 대부분 예방되고 걸리더라도 가볍게 걸립니다. 독감 접종 꼭 해주는 것이 좋습니다. 독감을 접종할 것인가 말 것인가는 비용 대비효과의 문제입니다. 독감에 걸리게 되면 아이들이 고생할 수 있고 만성 호흡기 질환은 가진 아이들의 경우는 합병증이 더 심하게 생기기도 합니다. 아이들은 중이염의 발생도 증가합니다. 독감 접종을 하면 독감 때문에 생기는 이런 저런 합병증을 줄이는 것을 감안할 때 독감 접종은 꼭 해주는 것이 바람직 하다고 생각합니다. 외출 후에는 손발 잘 씻고 양치질 열심히 하고 무리하지 말고 푹 쉬는 것 역시 독감을 예방하는데 중요합니다. 19. A child age 3 to 9 years being vaccinated for the first time mistakenly receives a 0.25mL (pediatric) dose rather than the recommended 0.5mL dose. Should the first dose be repeated? Should I repeat a dose of influenza vaccine that is less than the recommended dose (0.25mL for children 6-35 months; 0.5mL for persons 36 months and older)? Any vaccination using less than the standard dose should not be counted, and the person should be re-vaccinated according to age. The second dose should be administered at least 4 weeks after the first dose and should be 0.5mL. If less than an age-appropriate dose of influenza vaccine is administered it should NOT be counted as valid regardless of the route it was given, and should be repeated (2번 접종 중에2차가 36개월이 넘으면0.25에서0.5로 접종합니다. 36개월 이상에서 0.25cc를 맞았다면 무효. 0.5cc를 1차 접종하고 4주 후에 0.5cc를 2차 접종 해야 함. 다른 백신에서도 표준용량보다 작게 맞았다면 무효임) 20. How many doses should be given to a child less than nine years of age in the second season of vaccination, if the child only received a single vaccine dose during the first season of vaccination? This child should receive two doses of vaccine, spaced at least 4 weeks apart during the second season of vaccination. For a child beyond the second season of vaccination, however, only a single dose of vaccine is recommended, even if the child only received one dose in each of the first two years of being vaccinated. FOR EXAMPLE: a child who got one dose at age two years of age, skipped a year, then presents at age four years of age only gets one dose that year. -> 8세 이하에서 첫 접종 시 1번만 맞았을 경우 다음해에만 두 번 접종. 그러나 2년 걸러 오면 이후에는 한번만 접종함. 요약하면, 첫해 두 번 접종한 아이는 다음해부터는 매년 1회 접종합니다. 첫해 두 번을 맞아야 하는데 한번만 접종한 아이는 다음해에 왔을 때도 9세 미만인 경우 첫해인 것처럼 2회를 다시 접종해야 한다. 이것은 그 다음해 단 한번만 적용합니다. 9세 미만 계절 독감 원칙을 숫자로 표시하면 121 첫해 두 번을 맞아야 하는데 한번만 접종한 아이는 다음 해에 왔을 때도 9세 미만인 경우 첫해인 것처럼 2회를 다시 접종 101 단, 2년 걸러 오면 이후에는 한번만 접종함.(중간 년도에 자연 면역을 어느 정도 획득한 것으로 인정) 211 첫해 두 번 접종한 아이는 다음해부터는 매년 1회 접종 201 2년 전에 두 번을 접종한 후에 작년에 안 맞은 아이는 올해 1번 접종 21.Can I pre-fill syringes for a flu shot clinic? If so, how long before the clinic can I pre-fill the syringes? CDC does not recommend pre-filling syringes because of the potential for administration errors. The same person who draws vaccine should ideally be the person who administers it. Once the needle is placed on the syringe it should be used immediately. Any syringes except those filled by the manufacturer should be discarded at the end of the clinic day. 22. What is the appropriate dosing of a child less than nine years of age being vaccinated for the first time? Children less than nine years of age being vaccinated for the first time should receive two doses of influenza vaccine, spaced at least 4 weeks apart in the initial year. For inactivated (injectable) vaccine, the dose for children aged 6-35 months is 0.25cc, and the dose for children aged 36 months-9 years is 0.5cc. For live attenuated vaccine (intranasal), the dose for children of all ages (and adults) is a 0.2 cc sprayer. -> 35개월 이하 0.25, 36개월 이상 0.5cc, nasal spray는 모든 연령에서 0.2cc 23. What length of needle should we use to give influenza vaccinations to adults? A 1- to 1.5-inch needle should be used to give inactivated influenza vaccine intramuscularly to adults. 24. If adult inactivated influenza vaccine is not available, can a high-risk adult or a high-risk child receive the pediatric product (thimerosal preservative-free 0.25 ml dose) as long as they are given 0.5ml? If there is not an adequate supply of adult formulation, providers vaccinating high-risk individuals requiring 0.5mL of influenza vaccine when the provider has only the 0.25mL prefilled syringes of pediatric vaccine may choose to give two separate injections of the 0.25mL product to protect the high-risk individual. Providers should never attempt to transfer vaccine from one syringe to another for the purpose of administering only one injection. Currently, there is ample supply for this season. If an adequate supply of adult formulation is available in the community, CDC does not recommend that providers combine two 0.25mL doses of pediatric influenza vaccine to vaccinate a single individual who requires a 0.5mL dose of vaccine. 25. Should I repeat a dose of influenza vaccine administered by an incorrect route (such as intradermal or subcutaneous)? If the DOSE (amount) of vaccine was age-appropriate, it can be counted as valid regardless of the ROUTE by which it was given. 26. 독감이란 병에 대해 자세히 알고 싶어요? 독감은 인플루엔자라고 하는 바이러스에 의해서 생기는 병인데 흔히 심한 감기를 독감이라 하지만 독감은 감기랑은 전혀 다른 병입니다. 열나고 팔다리 쑤시고 머리가 아플 수 있는데 아이들이랑 몸이 약한 사람, 할머니 할아버지께서 잘 걸립니다. 이 병은 심한 감기랑 비슷하지만 합병증이 많이 생기기 때문에 예방 접종을 합니다. 독감은 대개 11월부터3월까지 겨울부터 봄에 많이 걸리는 병인데, 접종 후 한참이 지나야 효과가 생기기 시작하기 때문에 접종은 가을에 미리 합니다. 독감은 접종한 후에2주 후부터 방어할 수 있는 항체가 생기며 이 항체는 한달 뒤에 최고치에 달하며5, 6개월 정도에서 1년까지 효과가 갑니다. 원인균 은 Influenza virus(A, B, C 형)으로 비말을 통한 호흡기로 전파됩니다. 잠복기는 2-3일이고, 임상증상으로 갑자기 고열이 나고 오한, 두통, 근육통, 기침, 인두통, 코 막힘, 기침 등의 증상, 어린 소아에서는 기관지염, 모세기관지염, 후두염, 폐렴, 발진 등도 흔히 동반됩니다. 합병증은 중이염, 부비동염(축농증), 폐렴, 뇌염, 이하선염, 심근염, 영아 돌연사 증후군, 라이 증후군 등입니다. 치료는 합병증이 발생하지 않는 한 대증요법으로 합니다. A 형은 매년, B 형은 매 2년마다 유행하는 경향이 있고, 면역성에 대해서 좀 더 전문적으로 말하면 독감은 A형과 B형의 두가지 타입이 있습니다. A형 독감은 표면 항체의 에 따라서 두 종류로 나누고 있는데 hemagglutinin(H) 와neuraminidase(N)입니다. 이중에서 hemagglutinin에 대한 항체는 독감을 예방하고 걸리더라도 약하게 걸리게 하는데 중요합니다. 1977년부터 전 세계적으로 influenza A(H1N1)과 influenza A(H3N2)와influenza B가 돌고 있습니다. 올해 예측되는 독감의 균주 역시 H1N1, A/New Caledonia/20/99와 H3N2, A/Panama/2007/99로 마찬가지입니다. 다시 말하면 독감의 종류가 최근 20년 이상 큰 변화가 없었다는 말입니다. 그런데 독감은 간혹 항원성을 스스로 조금씩 바꾸는 돌연변이(antigenic drift)가 일어나기도 하는데 이런 경우는 독감 접종으로는 거의 예방효과를 기대하기 힘듭니다. 특히 A형 독감은 변이가 잘 일어나기 때문에 관심의 대상입니다. 이렇게 항원성의 변이가 생기는 경우 대유행이 발생하는 수도 있기 때문에 독감은 요주의 질병 중에 하나입니다. 주기적으로 소유행이 반복되는데 이런 소유행이 최근에 없어서 대유행의 불길한 징조가 아닌가 고민을 하는 전문가도 있습니다 27.독감접종과 같이 하면 좋은 접종은? 독감접종은 사백신이므로 다른 모든 접종과 같이 해도 상관없습니다. 독감만 달랑 맞지 말고 만 30살까지의 부모들은 A형간염을 접종하지 않았다면 같이 접종하도록 하십시오. 2009년 현재 우리나라는 A형간염이 엄청나게 발생해서 A형간염 주의보가 내린 상태입니다. Td접종을 하지 않은 모든 부모들은 Td접종도 꼭 해주도록 하십시오. Td는 파상풍과 디프테리아를 예방하는 접종으로 10년마다 맞았어야 합니다. 65세가 넘은 어르신들은 독감을 접종할 때 폐구균 23가 백신을 꼭 접종하도록 사십시오. 나이 들어서 폐렴에 걸리면 참 고생하는데 접종을 하면 좀 덜 걸릴 수 있습니다. 효도하는 샘 치고 어르신들 놔드리는 것이 자식들도 고생 적게 하는 샘이 됩니다. 28.독감 접종을 꼭 해야만 하나? 독감 접종은 6개월 이후 누구나 하는 것이 좋습니다. 예전에는 독감 접종 같은 거 별 쓸모 없다고 생각하는 사람도 있었지만 소아청소년과 전문가들은 건강한 소아청소년에게 독감을 하기를 권장합니다. 특히 우리 나라에서는 인구가 밀집해서 살고 있어서 일단 독감이 돌면 퍼지기 쉽고 공기가 나쁘기 때문에 독감의 합병증이 심각할 가능성이 있으므로 접종을 권하는 의사들이 많습니다. 독감 자체도 겁나지만 독감의 합병증이 더 겁납니다. 독감은 간혹 엄청나게 무섭게 변합니다. 독감은 평소에는 사망률이 높지 않으나 간혹 엄청난 사망자를 내는 경우도 있으므로 매년 세계보건기구에서 그 해에 유행할 독감에 대해서 발표하고 있습니다. 독감은 간혹 무섭게 모습을 바꾸는 수가 있는 병입니다. 1918년에 유행한 스페인 독감은 북미 대륙에서만 1,000만 명, 전 세계적으로 2,000만 명의 사망자를 발생시킨 인류 역사상 가장 치명적인 병이었습니다. 1차 대전 중에 독일군이 서부전선에서 퇴각한 가장 큰 이유 중에 하나가 독감으로 수십 만 명이 죽었기 때문이랍니다. 어떤 때는 아주 무서운 병이 되기도 합니다. 29.독감 접종의 효과는 어떤가요? 독감 예방 접종한다고 감기 적게 걸리는 것은 절대로 아닙니다. 독감 접종한다고 감기가 덜 걸리지도 않고 약하게 걸리지도 않습니다. 독감과 감기는 전혀 다른 병입니다. 독감 접종의 효과는 좋습니다. 독감 접종을 맞은 대부분의 사람들은 독감에 걸리지 않습니다. 접종을 한 사람 중에 일부는 독감에 걸리기도 하지만 독감 접종을 하고 걸린 사람은 약간의 방어력을 가지기 때문에 접종하지 않고 걸린 사람들에 비해서 훨씬 가볍게 걸리게 됩니다.접종을 한 경우 건강한 보통 사람의 경우 70-90% 정도는 독감에 걸리지 않지만 면역결핍이 있거나 영양상태가 나쁘거나 다른 병이 있는 경우 독감 접종의 효과는 좀 떨어집니다. 간혹 독감의 균주가 일치하지 않으면 전혀 예방 효과가 없다는 이야기를 하시는 분들이 있는데 물론 이론상 유행하는 독감 바이러스의 종류와 접종약 균주가 일치하면 효과가 좋고 일치하지 않으면 효과가 없습니다. 하지만 1977년 이후 현재까지 유행하는 균주에 큰 변화가 없기 때문에 당연히 독감 접종의 효과는 있습니다. 30.독감 접종 전 주의 사항이 있나요? 최근1년 안에 경기한 적이 있거나 계란에 알레르기가 있거나 열이 있는 사람은 접종하면 안됩니다. 다른 접종도 마찬가지지만 아이들이 병이 있으면 접종 전에 반드시 의사에게 미리 알려야 합니다. 접종시는 미리 아침에 열을 재보고 다른 이상은 없는지 확인하는 것이 좋습니다. 아이가 너무 무리한 경우나 힘든 상황인 경우는 독감 접종을 좀 연기하는 것이 좋습니다. 최근의 연구 결과 잠을 별로 못 잔 사람이 접종하면 효과가 떨어질 수 있다는 것이 밝혀지고 있으므로 아이의 상태가 좋을 때 접종하는 것이 접종 효과가 더 좋을 수 있습니다. 마찬가지로 접종한 날 여러 가지 힘든 스케쥴이 있다면 독감 접종을 연기하는 것이 좋을 것입니다. 전에 독감을 맞고 부작용이 생겼거나 계란에 심각한 알레르기가 있는 경우는 접종하기 곤란합니다. 심각한 알레르기라 함은 두드러기가 생기거나 기관 수축이 생기는 알레르기 반응이거나 아나필락시 반응이 생기는 경우를 말합니다. 심하지 않은 계란 알레르기의 경우는 접종이 가능한 경우가 있기 때문에 소아과 의사와 상의하여야 합니다. 열이 있거나 감기가 심한 경우도 접종이 곤란한 경우도 있기 때문에 반드시 접종 전에 반드시 의사에게 미리 알려야 합니다. 단 가벼운 감기나 미열이 있어도 대개 접종이 가능하기 때문에 소아과 의사와 상의하여서 접종하십시오. 전에 독감 접종을 한 후 6주 이내에 Guillain-Barr 증후군이 생긴 경우는 독감 접종을 하지 않는 것이 좋습니다. 열성경련을 한 아이는 접종할 수 있습니다. 31.독감 접종의 이상반응이 있나요? 접종부위가 부을 수 있고 아플 수 있고 가려울 수 있는데 대개 48시간 이내에 좋아집니다. 그리고 접종 후 6-12시간 이내에 열이 날 수도 있는데 하루 이틀이면 좋아집니다. 하지만 13세 이하의 소아의 경우 열은 그리 흔하게 생기지는 않습니다. 주의하실 것은 접종 후에 열 난다고 독감의 이상반응이라 단정하시면 안된다는 것입니다. 열이 나는 이유는 독감 때문이라기 보다는 우연히 감기가 걸려서 열날 가능성도 충분히 있습니다. 독감을 접종하는 계절이 바로 감기가 유행하는 계절입니다. 예방 접종 할 때 진찰한다고 몇 시간 뒤에 감기 걸릴 것을 미리 알 수는 없습니다. 열이 나면 반드시 소아과 의사랑 상의하셔야 합니다. 온몸이 아플 수 있는데 접종후 6-12시간 후에 이런 이상반응이 생겨서 1-2일간 지속될 수 있습니다. 이런 경우 타이레놀을 먹이면 아이의 상태가 호전될 수 있기 때문에 소아과 의사와 상의하여서 복용 하도록 하십시오. 아이들의 경우 독감 접종으로 인한 심각한 이상반응은 아주 드물기 때문에 보통의 경우는 비교적 안전한 접종입니다. 32. 독감 접종 후 효과는 언제부터 생기는가요? 독감은 접종한 후에 2주 후부터 항체가 생기며 한달뒤에 최고치에 달하며 수개월간 효과적인 면역이 지속됩니다. 일반적으로 10월에서 11월에 보통 접종을 하는데 아주 나이가 많은 노인만 아니라면 9월에 접종을 해도 독감의 유행시기 동안은 충분히 예방이 가능합니다. 독감은 12월부터 3월까지 많이 발생합니다. 독감 접종은 늦어도 11월말까지는 접종을 하는 것이 좋습니다. 물론 깜박 잊고 나중에 생각났다면 2월이라도 독감에 걸리는 것을 줄이기 위해서는 맞는 것이 좋습니다. 33. 그 외 궁금한 사항들 l 아이가 폐질환과 심장 질환이 심한데 아직6개월이 안되었습니다. 독감에 걸리면 위험하다는데 접종을 할까요?: 6개월 이전의 아가들에게는 독감 접종을 하지 않습니다. 이런 경우는 집안의 부모들이 독감 접종을 해서 아가에게 전염되는 가능성을 줄이는 것이 현명한 방법입니다. l 다른 접종과 얼마나 간격을 띄워야 하나 같은 날 접종이 가능합니다. 하지만 섞어서 한번에 접종하는 것이 아니고 다른 주사기로 각각 맞아야 합니다. l 모유를 먹이는데 접종을 해도 됩니까?: 모유를 먹이는 엄마도 맞을 수 있는데 엄마에게나 모유를 먹는 아가에게나 문제가 되지 않습니다. l 주위에서 지금 독감이 돈다는데..: 독감이 조금이라도 덜 걸리게 하려면 지금이라도 바로 접종해야 합니다. l 건강한 사람들은 독감 접종을 할 필요가 없나요?: 아닙니다. 완전히 건강한 아이와 엄마 아빠도 독감 접종을 하는 것이 좋습니다. l 독감 접종이 별 소용이 없다는데 그런가요?: 아닙니다. 독감은 접종하면 거의 독감이 예방되고 일부 걸리더라도 가볍게 걸리게 됩니다. l 천식으로 스테로이드 호르몬을 사용하고 있는데 접종을 해도 되나요?: 생백신의 경우 호르몬제를 사용한 후에 접종하는 것은 신중을 기해야 합니다. 하지만 독감 접종같은 사백신인 경우 천식 치료를 위한 스테로이드 호르몬제나 흡입 스테로이드 제재를 사용해도 접종에는 별 문제가 없습니다. 스테로이드 피부연고제를 사용하고 있어도 독감접종에는 별 상관이 없습니다. l 다른 접종과 얼마나 간격을 띄워야 하나요?: 디피티나 홍역 볼거리 풍진과 같은 기본 접종들 뿐 아니라 어떤 접종과도 같은 날 접종이 가능합니다. 하지만 섞어서 한번에 접종하는 것이 아니고 다른 주사기로 각각 두대를 맞아야 합니다. 같은 날 접종하지 않은 경우에는 언제라도 접종을 할 수 있습니다. l 계란에 알레르기가 있는데...: 독감 예방접종은 계란에 대해서 아나필락시성 과민 반응을 보이는 경우는 접종을 할 수가 없습니다. 하지만 계란을 먹고 가벼운 부작용이 생기는 아이들은 접종이 가능하기 때문에 아가를 봐주는 소아과 의사와 상의를 하여야 합니다. 물론 계란에 아나필락시성 과민반응이 있어도 꼭 필요한 경우는 피부 반응 검사나 탈감작 후 접종을 할 수도 있지만 이 문제는 알레르기 전문가와 상의를 해야 합니다. l 독감 접종 후 가벼운 독감에 걸리는 경우도 있는가?: 독감은 살아있는 독감균이 들어가는 것이 아니기 때문에 독감 접종을 한다고 독감에 걸리는 일은 없습니다. 독감 접종 때문에 가벼운 감기에 걸리는 일 또한 없습니다. 34. 4가 독감(인플루엔자) 백신 접종연령 - FLUARIX QUADRIVALENT
35.2015 인플루엔자(독감) 구성(Influenza Vaccine Composition for the 2015?16 Season)
For 2015?16, U.S.-licensed trivalent influenza vaccines will contain hemagglutinin (HA) derived from an A/California/7/2009 (H1N1)-like virus, an A/Switzerland/9715293/2013 (H3N2)-like virus, and a B/Phuket/3073/2013-like (Yamagata lineage) virus.
This represents changes in the influenza A (H3N2) virus and the influenza B virus as compared with the 2014?15 season.
Quadrivalent influenza vaccines will contain these vaccine viruses, and a B/Brisbane/60/2008-like (Victoria lineage) virus, which is the same Victoria lineage virus recommended for quadrivalent formulations in 2013?14 and 2014?15 (8).
CDC
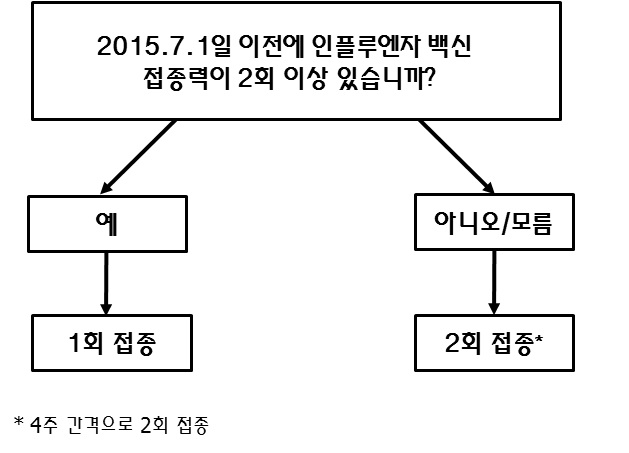
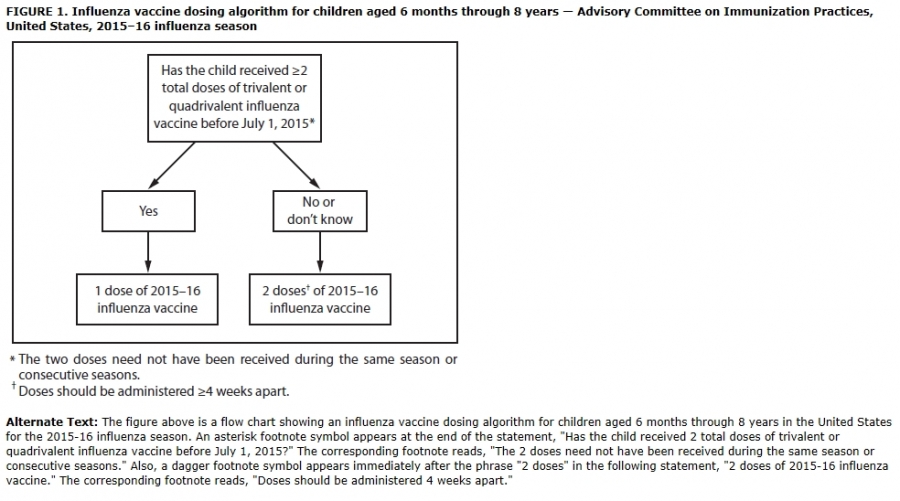
36.2015 인플루엔자(독감) 접종 횟수 알고리즘
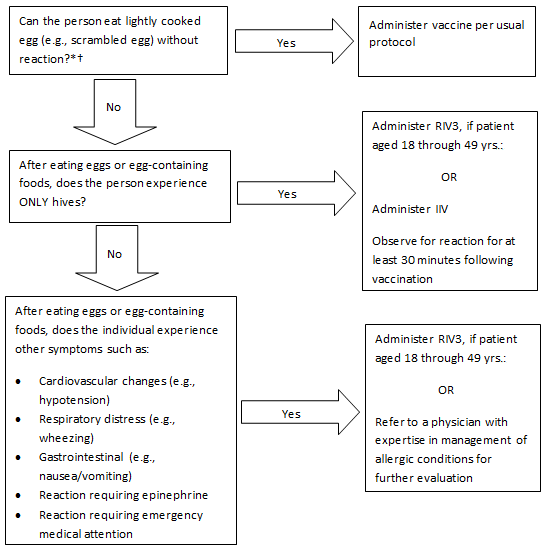
37.계란 알레르기 - 인플루엔자(독감) 백신 접종 알고리즘
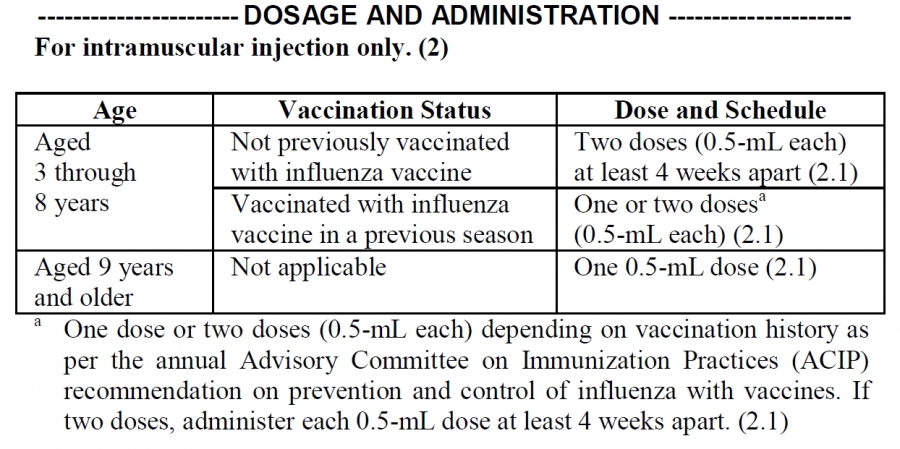
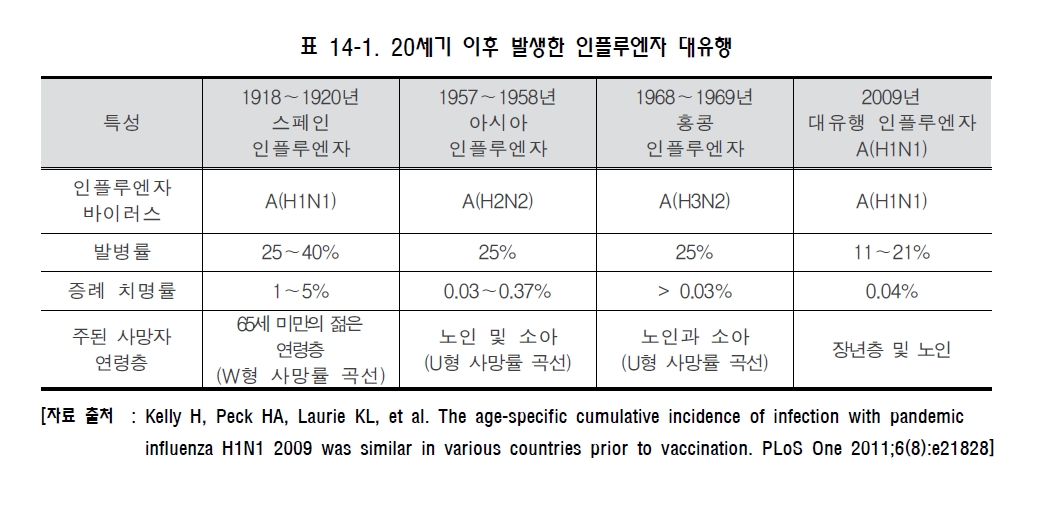
예방접종에 대한 상세 설명(참고) 1. 개요 인플루엔자는 매년 겨울철에 유행하여 건강인에서 업무상의 차질을 일으키고, 노인, 만성질환자, 영유아, 임신부 등 고위험군에서 이환률 및 사망률의 증가를 초래해 막대한 사회경제적 손실을 유발하는 질환이다. 또한, 인플루엔자는 항원변이(소변이, 대변이)를 일으켜 매년 유행하거나 10~40년 주기로 전세계적인 대유행을 일으킬 수 있기 때문에 국제적 감시를 통한 대비가 필요한 공중보건학적으로 중요한 질병이다. 2. 인플루엔자 바이러스(Influenza virus) 가. 병원체 특성 인플루엔자 바이러스는 Orthomyxovirus 과에 속하는 단쇄, 나선형 RNA 바이러스로, 핵산의 구성에 따라 A, B, C형으로 분류된다(그림 14-1). A형 인플루엔자 바이러스는 표면항원인 hemagglutinin (HA)과 neuraminidase (NA)에 의해서 아형(subtype)이 결정된다. HA는 바이러스가 체세포에 부착하는 역할을 하며 16가지 아형(H1~H16)이 있다. NA는 바이러스가 감염된 세포로부터 방출되어 새로운 호흡기 세포로 전파되는 데 중요한 역할을 하며 9가지 아형(N1~N9)이 있다. 이 중에서 세 가지 HA (H1, H2, H3)와 두 가지 NA (N1, N2) 아형이 사람에서 유행하는 A형 인플루엔자의 주 원인 바이러스가 된다. 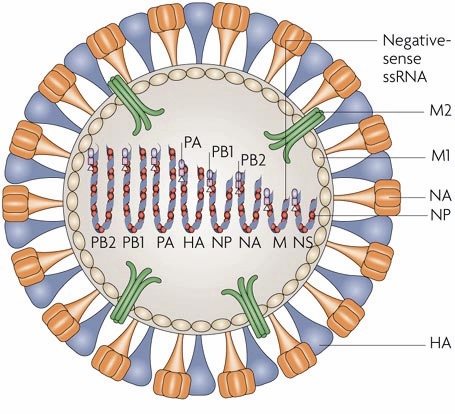 그림 14-1. 인플루엔자 바이러스 구조도 [자료 출처 : Nelson MI and Holmes EC. The evolution of epidemic influenza. Nat Rev Genet. 2007;8:196-205] A형 인플루엔자는 중등도 내지 중증 경과를 나타내고 모든 연령에서 발생하며, 사람뿐만 아니라 돼지 및 조류도 감염시킬 수 있다. B형 인플루엔자는 사람이 유일한 숙주이고 A형보다 경한 증상을 나타내며, 주로 소아에서 발생한다. 또한, A형보다 항원 변이가 적고 면역학적으로 안정적이며, 오직 사람만 감염시키고 라이 증후군(Reye syndrome)의 발생과 관련이 있는 것으로 알려져 있다. C형 인플루엔자는 대부분이 증상이 없으므로 사람에서 감염 사례 보고는 거의 없으며 유행적 발생과의 연관도 없다. 나. 항원 변이 인플루엔자 바이러스는 바이러스 표면에 있는 HA 또는 NA 항원 변이가 큰 특성을 가지고 있는데, 변이 정도에 따라 항원 대변이(antigenic shift)와 항원 소변이(antigenic drift)로 구분할 수 있다. 항원 대변이는 주로 A형 인플루엔자에서 일어나는데, 기존의 것과 전혀 다른 새로운 아형의 HA나 NA로 바뀌는 것이다. 이러한 항원 대변이는 동물의 인플루엔자 바이러스가 직접 사람에게 감염을 일으키거나 서로 아형이 다른 인플루엔자 바이러스가 한 개체 내에서 중복감염이 일어나 유전자 재편성(genetic reassortment)을 일으켜 신종 인플루엔자 바이러스가 생기는 것에 기인한다. 이에 대한 면역력이 없는 대규모의 인구 집단이 감염되어 대유행(pandemic)을 일으킨다. 항원 소변이는 A형 및 B형 인플루엔자에서 모두 발생하며, HA나 NA를 유전자 수준에서 점상 돌연변이(point mutation)가 축적되어 소수의 아미노산 변화로 나타나는 것이다. 그 결과 아형은 동일하지만 항원성이 차이가 있는 바이러스가 출현하는 것으로 이러한 항원 소변이는 거의 매년 일어나게 되며 인플루엔자 소유행(epidemic)의 원인이 된다. 3 임상양상 가. 증상 인플루엔자의 잠복기는 1~4일이며 보통 2일 정도이다. 인플루엔자 바이러스 감염 시 증상의 중증도는 항원적으로 유사한 바이러스에 대한 과거 감염 여부에 따라 다르며, 인플루엔자 바이러스에 감염된 사람의 약 50%만이 전형적인 증상을 보인다. 인플루엔자의 전형적인 증상은 갑작스러운 발열, 근육통, 두통 등 전신증상과 함께 인두통, 마른 기침 등 호흡기 증상이다. 이외에도 콧물, 코막힘, 흉통, 안구통, 복통, 구토 등의 증상이 동반되기도 한다. 발열은 대개 38℃ 이상으로 급격히 발생하며 심한 탈진을 동반하기도 한다. 기침은 기도 상피세포의 파괴로 인해 발생하는 것으로 알려져 있다. 전신증상은 보통 2~3일 정도 지속되며 5일 이상 지속되는 경우는 드물다. 회복은 대개 빠르게 이루어지나 무기력, 피로감, 기침 등의 증상은 수주간 지속되기도 한다. 나. 합병증 인플루엔자의 가장 흔한 합병증은 폐렴, 즉 이차적인 세균 폐렴이다. 인플루엔자 바이러스 폐렴도 드물게 발생하며 높은 치명률을 나타낼 수 있다. 소아가 특히 B형 인플루엔자 바이러스에 감염되었을 때 아스피린을 복용하면 라이 증후군이 발생할 수 있다. 이 밖에도 심근염, 심낭염, 기흉, 기종격동, 뇌염, 뇌증, 횡단성 척수염 등도 드물게 발생할 수 있다. 만성기관지염이나 만성호흡기질환, 만성심혈관질환 등의 경우 인플루엔자 바이러스 감염으로 인해 악화될 수 있다. 4. 진단 및 신고기준 가. 임상 진단 인플루엔자의 임상적 진단은 지역사회에 인플루엔자가 유행하는 동안 내원한 환자가 특징적인 임상 소견(발열과 함께 기침 또는 인두통 등 호흡기 증상)을 나타내는 경우 의심할 수 있다. 일반적으로 인플루엔자 바이러스에 감염된 사람의 약 50%만이 인플루엔자의 전형적인 증상을 나타내는 것으로 알려져 있다. 나. 실험실 진단 실험실 진단법에는 인플루엔자 바이러스의 분리, 바이러스 핵산 검출, 바이러스 항원 검출, 혈청학 검사 등 크게 4가지 방법이 있다. 1) 바이러스 분리 인플루엔자 바이러스의 분리는 발병 3일 이내에 채취된 인후 및 비인두 도찰물이나 흡인물 검체를 대상으로 수행한다. 배양은 바이러스 증식이 용이한 세포 즉, MDCK (Madin-Darby Canine Kidney)와 같은 세포주나 계태아 양막 또는 요막강(chick embryo amniotic 혹은 allantoic sac)에 접종한 후 세포배양 상층액이나 amniotic fluid, allantoic fluid에서 바이러스 증식을 확인한다. 2) 바이러스 핵산 검출 바이러스 핵산(RNA) 검출은 주요 항원 유전자 부위에 특이적인 oligonucleotide primer를 이용한 RT-PCR (reverse transcription-polymerase chain reaction)이나 real-time RT-PCR과 같은 PCR 검사법에 의하여 바이러스 유전물질을 검출하는 방법이다. PCR은 민감도가 매우 높은 검사법이지만 실험실 내에서 검체간 교차 오염을 주의하여야 한다. 3) 바이러스 항원 검출 인플루엔자 바이러스 주요 항원 단백질을 검출하는 방법으로 단클론 항체를 이용한 면역형광법 등이 있으나 신속 바이러스 항원 검출을 위한 진단 키트가 개발되어 신속하고 편리하게 활용될 수 있다. 신속항원검사(rapid antigen test, RAT)는 배양 또는 PCR에 비하여 민감도가 낮으나, 실제 진료실에서 환자로부터 직접 검체를 채취하여 10~20분 만에 결과를 알 수 있는 등 사용하기 간편하고 신속한 장점이 있다. 4) 바이러스 항체 검출 급성기와 회복기 혈청에서 인플루엔자 특이 항체가를 HI (hemagglutination inhibition), EIA (enzyme immunoassay), complement fixation 또는 neutralization 검사법 등으로 측정하여 4배 이상 증가하면 인플루엔자 감염을 진단할 수 있다. 혈청진단법은 인플루엔자의 혈청역학적 연구, 백신 면역원성 연구에 유용하다. 인플루엔자 항체가 검사를 위해서는 발병 1주일 내 급성기 혈청과 2~4주 후 회복기 혈청이 채취되어야 한다. 다. 신고기준 1) 신고의무자 . 인플루엔자 표본감시에 참여하는 의료기관의 의료인 ※ 자세한 인플루엔자 감시체계(KISS) 참여방법은 인플루엔자 표본감시지침을 참조 . 표본감시 대상 의료기관 여부는 관할 보건소로 문의 2) 인플루엔자 임상표본감시 (가) 신고를 위한 환례정의 . 환자 : 인플루엔자에 합당한 임상적 특징을 나타내면서 다음 검사방법 등에 의해 해당 병원체 감염이 확인된 자 - 검체(호흡기검체 등)에서 바이러스 분리, 항원 또는 유전자 검출 - 회복기 혈청의 특이 항체가가 급성기에 비하여 4배 이상 증가 . 의사환자(Influenza-like illness, ILI) : 38℃ 이상의 갑작스러운 발열과 더불어 기침 또는 인두통을 보이는 자 (나) 신고 시기 및 내용 . 주간신고 : 연중 내내 1주 간격으로 매주 화요일까지 인터넷이나 팩스, 전화를 이용하여 1주 동안의 총 진료환자 수 및 인플루엔자 의사환자 수를 보고 . 일일신고 : 매년 9월부터 익년 5월까지 매일 진료마감 이후 인터넷이나 팩스, 전화를 이용하여 1일 동안의 총 진료환자 수 및 인플루엔자 의사환자 수를 보고 (다) 신고방법 . 표본감시의료기관은 인플루엔자 표본감시 사이트(http://is.cdc.go.kr)를 통해 직접 신고 혹은 표본감시 의료기관용 신고서식을 작성하여 관찰 보건소로 팩스 등의 방법으로 신고 3) 인플루엔자 및 호흡기바이러스 실험실 표본감시 (가) 검체 채취 대상 . 인플루엔자 의사환자를 포함한 급성호흡기 증상 환자 (나) 검체 채취 방법 . 검체의 종류 : 인후도찰물 등 호흡기 검체 (다) 검체 의뢰 방법 . 검체를 바이러스 수송배지(virus transport medium, VTM)에 넣고 내부 온도 4℃를 유지한 상태에서 임상정보 기록동의서와 함께 해당 지역 시.도 보건환경연구원으로 의뢰 (라) 검사 항목 . 인플루엔자 바이러스 및 급성 호흡기 바이러스 7종 5. 치료 가. 대증요법 인플루엔자에 의한 합병증 발생의 위험이 높은 고위험군이 아니고, 중증의 소견을 보이지 않는 경우에는 안정 및 수분 섭취를 하고 필요에 따라 해열진통제 등을 사용하는 대증요법으로 충분히 호전을 기대할 수 있다. 나. 항바이러스제 치료 인플루엔자 치료에 사용되는 항바이러스제는 M2 억제제(Amantadine, Rimantadine)와 NA 억제제 (Oseltamivir, Zanamivir, Peramivir)로 나눌 수 있다. M2 억제제는 바이러스 증식에 필수적인 세포막 단백인 M2 단백 이온통로의 기능을 억제함으로써 바이러스 탈외피(uncoating)를 방해하여 항바이러스 효과를 나타낸다. M2 억제제는 M2 단백이 없는 B형 인플루엔자 바이러스에는 효과가 없고 A형 인플루엔자 바이러스에만 효과가 있다. NA 억제제는 인플루엔자 바이러스 증식에 있어 중요한 역할을 하는 NA (neuraminidase)를 억제하며 virion의 배출을 차단하여 바이러스의 전파를 억제하는 효과를 가지고 있다. NA 억제제는 M2 억제제와는 달리 A형 인플루엔자와 B형 인플루엔자 모두에 효과가 있다. M2 억제제와 NA 억제제는 모두 증상 시작 48시간 이내에 투약하는 경우에 인플루엔자의 이환 기간을 줄이고 증상을 완화시킬 수 있다. Amantadine, Rimantadine, Oseltamivir는 알약이나 시럽제제로 경구 투여하며 Zanamivir는 건조분말제제로 경구 흡입, Peramivir는 정맥 주사 투여한다. 항바이러스제의 투여 용량은 환자의 연령 및 기저질환에 따라 다르다. Oseltamivir는 1세 이상, Zanamivir는 7세 이상에서 증상 시작 48시간 이내의 인플루엔자 치료에 사용이 승인되어 있다. Peramivir를 제외한 항바이러스제의 사용기간은 평균 5일을 기준으로 한다. 항바이러스제의 예방적 투여는 Oseltamivir는 1세 이상, Zanamivir는 5세 이상에서 사용이 승인되어 있다. 또한, 인플루엔자 예방에 항바이러스제는 백신을 대체할 수 없으며, 보조적으로 사용되어야 한다. 2005~2006절기의 경우 미국 CDC의 보고에 따르면 92%의 A형 인플루엔자 바이러스가 Amantadine에 내성을 보였으며, 최근 국내 분리 A형 인플루엔자 바이러스의 대부분도 Amantadine에 내성을 나타내고 있다. Amantadine에 내성을 보이는 경우 Rimantadine에도 내성을 보이므로 최근 A형 인플루엔자에 대한 M2 억제제의 사용은 권고되지 않는다. NA억제제에 대한 내성 인플루엔자는 산발적으로 발견되나 빈도는 낮은 편이다. 그러나 2007~2008절기 이후 전세계적으로 A형 인플루엔자(H1N1) 바이러스의 90% 이상이 Oseltamivir 내성을 나타내고 있다. 2009년 인플루엔자 A(H1N1) 대유행 바이러스의 경우에는 소수의 Oseltamivir 내성 사례가 보고되었으나 대부분 감수성을 나타내었다. 또한 Oseltamivir 내성 인플루엔자 바이러스의 경우 Zanamivir에는 감수성을 보였다. 그러나 향후 Oseltamivir 내성 인플루엔자 바이러스가 지속적으로 발생할 가능성이 있으므로 이에 대한 지속적인 감시가 필요할 것이다. 6. 역학 인플루엔자는 급성 인플루엔자 환자가 기침이나 재채기를 할 때 분비되는 호흡기 비말(droplet)을 통해서 주로 전파된다. 폐쇄 공간 내의 밀집된 집단에서 공기감염도 가능하다. 인플루엔자 바이러스는 건조한 점액에서도 몇 시간 동안 생존할 수 있기 때문에 인플루엔자 바이러스에 오염된 물건이나 환경을 만지고 나서 눈이나 코, 입 등을 만지는 경우 접촉감염이 발생할 수 있다. 동물에서 인간으로의 감염은 흔하지 않으나 인플루엔자에 감염된 동물의 분비물에 직접 닿거나 간접적으로 인간이 접촉했을 때 감염될 수 있다. 인플루엔자 바이러스의 전파는 성인의 경우 증상 발생 1일 전부터 증상 발생 후 약 5일간 가능하며 소아의 경우 증상 발생 후 10일 이상까지도 가능할 수 있다. 또한 인플루엔자 유행기간 중 발병률이 가장 높은 5~18세 소아의 경우 지역사회 인플루엔자 전파에 있어 가장 중요한 감염원 역할을 하는 것으로 알려져 있다. 가. 국외 1) 세계적인 발생 현황 인플루엔자의 계절 유행은 주로 겨울철에 발생하여 북반구는 주로 10월부터 4월 사이, 남반구는 6월부터 9월 사이에 유행한다. 미국의 경우 외래에 내원하는 주별 ILI 분율을 기준으로 매년 12월에서 다음해 3월경에 인플루엔자 유행이 주로 발생한다. 일본 역시 우리나라, 미국과 유사한 발생 양상을 보이며 매년 2~3월 중에 발생이 정점에 이른다. 호주는 6월에서 9월 사이에 인플루엔자 유행이 주로 발생한다. 일부 열대지역의 경우 연중 유행하는 양상을 보이며 우기에 1~2회 정도의 절정기를 보이기도 한다. 2) 인플루엔자 질병부담 계절인플루엔자 유행 시 통상 인구의 10~20%가 감염되는 것으로 알려져 있으며, 건강한 사람이 감염될 경우 업무상의 차질을 일으키고, 노인, 만성질환자, 영유아, 임신부 등의 고위험군이 감염될 경우 이환률 및 사망률을 증가시켜 사회경제적으로 막대한 손실을 유발하며, 모든 연령군에서 질병을 유발할 수 있다. 인플루엔자 발생률은 소아에서 가장 높으며 합병증, 입원 사망의 위험은 65세 이상 노인, 6세 미만 소아 및 만성질환자에서 높은 것으로 알려져 있다. 5세 미만 소아에 있어 인플루엔자 의사질환은 외래나 응급실로 내원하는 흔한 원인이다. 미국에서 수행된 연구 결과에 의하면 인플루엔자 유행 기간 중 급성 열성 호흡기질환으로 외래 내원한 5세 미만 소아의 10~19%에서 인플루엔자 감염이 확인되었고, 응급실에 내원한 소아의 경우 6~29%에서 인플루엔자 감염이 확인되었다. 소아에서 인플루엔자로 인한 입원이나 합병증 발생 위험은 2세 미만 소아에서 높아 65세 이상 노인과 유사한 수준인 것으로 알려져 있으나, 이로 인한 사망 위험은 비교적 낮다. 성인의 경우 건강한 젊은 성인은 합병증이나 중증 질환, 사망 발생의 위험은 낮으나 인플루엔자로 인한 의료기관 방문, 결석, 결근 등으로 인한 업무상 차질 등으로 인해 상당한 질병부담을 유발한다. 19~49세 성인에 있어 계절인플루엔자 발생률은 매년 2~10% 정도에 이르며 인플루엔자 발병 시 평균 0.6~2.5일의 업무 손실을 유발하는 것으로 알려져 있다. 인플루엔자로 인한 입원 및 사망은 65세 이상 노인에서 많이 발생한다. 한 연구 결과에 의하면 만성질환을 동반한 65세 이상 노인의 경우 인구 10만 명당 560건, 만성질환이 없는 65세 이상 노인의 경우 인구 10만 명당 190건의 입원률을 보이는 것으로 보고하였다. 또한 미국의 경우 65세 이상 노인에서 1976년부터 2001년까지 연간 평균 32,651건의 인플루엔자 관련 사망이 발생한 것으로 보고되었다. 인플루엔자로 인한 사망 위험은 연령이 높을수록 증가하여 85세 이상 노인의 경우 65~69세 노인에 비해 인플루엔자 발생시 사망 위험이 16배 가량 높다. HIV 감염인의 경우 인플루엔자 감염 시 일반인에 비해 증상 기간이 길고 중증도도 높은 것으로 알려져 있다. 임신부의 경우 비임신 여성에 비해 인플루엔자 발생 시 의료기관 방문률 및 입원률이 높고 입원 시 재원 기간이 더 길며, 특히 주산기 3기 임신부의 경우 비임신 여성에 비해 입원률이 5배 가량 더 높다. 또한 2009년 인플루엔자 A(H1N1) 대유행 시 미국에서 인플루엔자 감염으로 사망한 여성의 64%가 주산기 3기 여성이었다는 연구 결과도 있다. 인플루엔자 질병부담에 대해 초과사망(excess mortality)을 지표로 제시하는 경우가 종종 있는데, 인플루엔자 감염으로 인한 초과사망 추정법은 1963년 Serfling이 처음 제시하였다. 2009년 Thompson은 1976~1977절기부터 2002~2003절기까지 미국에서 인플루엔자로 인한 초과사망자를 추산하여 연간 22,454~25,470명(8.6~9.9/100,000)이 인플루엔자로 인한 초과사망자라고 보고하였다. 나. 국내 인플루엔자는 2000년 제3군 법정감염병으로서 표본감시 대상으로 지정되었으며, 임상 표본감시와 실험실 표본감시로 구성된 국가 인플루엔자 감시체계(Korea Influenza Surveillance Scheme, KISS)가 구축되어 국내 인플루엔자 발생현황이 보고되어지고 있다. 2006~2007절기부터 최근 5절기 동안 국내 주별 인플루엔자 의사환자(Influenza-like illness, ILI) 분율은 2009년 인플루엔자 A(H1N1) 대유행이 발생하였던 2009~2010절기를 제외하면, 대개 약 11월경부터 증가하기 시작하여 12월 말~1월 초에 정점을 이루다가 감소하는 양상을 보이며 절기에 따라 다음해 3~5월경에 다시 한 번 증가하는 양상을 보이기도 한다 (그림 14-2). 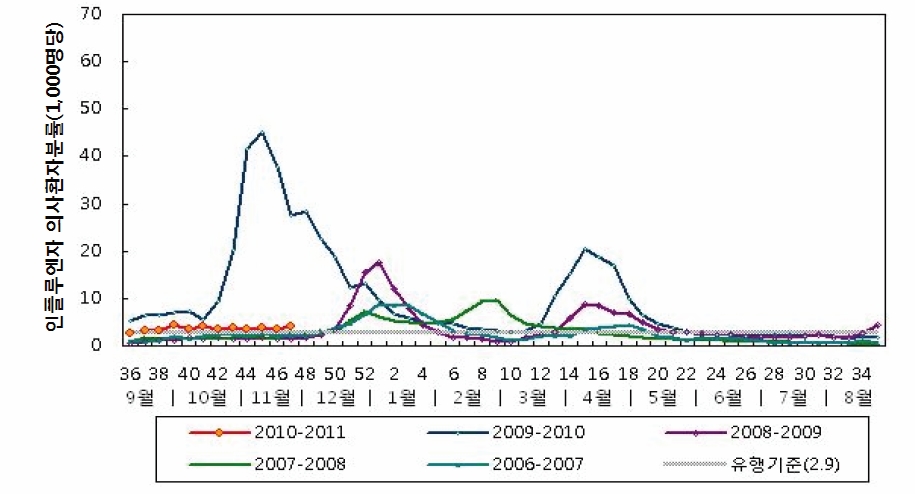 그림 14-2. 2006~2007절기부터 최근 5절기 주별 인플루엔자의사환자 분률이다. 인플루엔자 대유행 인플루엔자 바이러스는 매년 계절적인 유행 이외에도 항원 대변이를 일으켜 수십 년에 한 번씩 세계적인 대유행을 유발한다. 20세기에만 3회의 인플루엔자 대유행이 발생하였던 것으로 알려져있으며 2009년에는 21세기 최초로 대유행 인플루엔자 A(H1N1)가 발생하였다(표 14-1). 대유행은 대부분 한 집단에서 발생하여 여행자 등을 통해 다른 지역으로 확산되는 경과를 보인다. 대유행이 발생하면 전체 연령에서 높은 이환률을 보이며 사망률 또한 증가한다. 과거 대유행의 예를보면, 1918년의 스페인 인플루엔자를 제외하고 대부분 중증도는 증가하지는 않았으나 인플루엔자에 감염된 환자 수가 증가하여 중증 환자 및 사망자 또한 증가하는 양상을 보였다. 또한 대유행의 경계절인플루엔자와 달리 어느 계절에나 시작될 수 있으며 이어지는 2차, 3차 유행은 1~2년 내 주로겨울철에 발생한다. 21세기에 최초로 발생한 인플루엔자 대유행은 2009년 4월말 북미 대륙에서 시작되었으며 국제적인 여행객을 통하여 전세계로 급격히 확산되었다. 이에 따라 WHO는 수년간 유지해 오던 인플루엔자 대유행 위기 경보 3단계를 급격히 격상시켜 2009년 6월 11일 인플루엔자 대유행 발생을 공식 선언하였으며, 2010년 8월 10일 인플루엔자 대유행 단계를 6단계에서 대유행후 단계로 조정하며 대유행 종료를 선언했다.
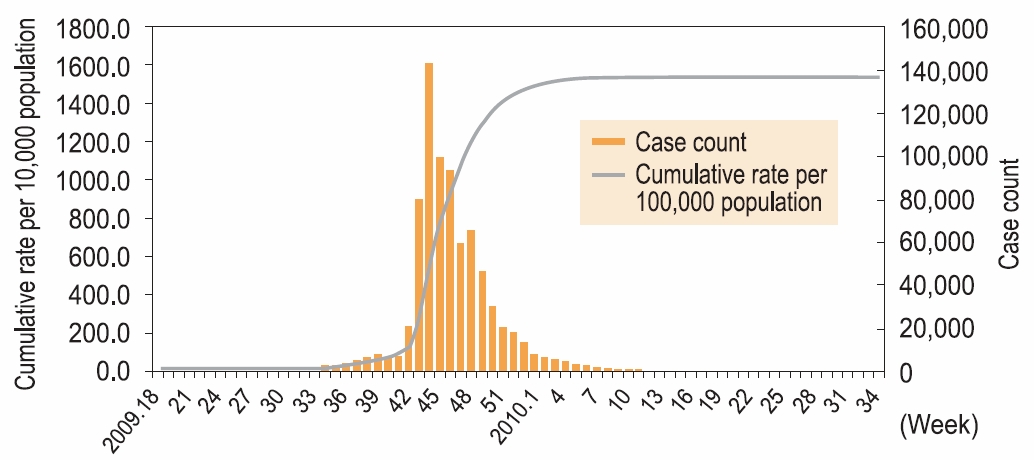
우리나라의 경우 2009년 4월 26일 첫 환자 발생이 신고되었고 이후 감염병 웹보고 기준 총 763,752명의 인플루엔자 감염자가 확인되었으며 사망자는 총 270명이었다. 발생일별로 2009년 18주차(최초 환자 추정발병일 2009년 4월 26일)를 시작으로 유행 정점은 44주차(143,058명)에 도달한 후 감소하기 시작하여 2010년 34주차(마지막 환자 추정발병일 2010년 8월 23일, 해외 감염 유입사례)까지 총 484일 동안 인플루엔자 A(H1N1) 환자가 신고 되었다(그림 14-3). 국내 인플루엔자 대유행은 2010년 23주차 이후 종료되었다.
그림 14-3. 국내 대유행 인플루엔자 A(H1N1) 주별 환자 발생수 및 누적 발생률 [자료 출처 : 질병관리본부. 신종인플루엔자 판데믹 A/H1N1 2009 감시 현황 분석. 주간 건강과 질병. 2010;3(38):637-42]
7. 예방
가. 환자 및 접촉자 관리
1) 환자 관리
인플루엔자 환자를 모두 격리하는 것은 현실적으로 어려움이 있으며 대유행 초기와 같이 특수한 상황을 제외하고는 전파 차단에 효과적인 방법은 아니다. 따라서 인플루엔자가 진단되거나 의심되는 급성 열성 호흡기질환 환자의 경우 가능한 자택에서 쉬도록 권고하는 것이 적절하다. 다만 병원 내 입원하여 고위험군과 접촉하는 경우에는 적절한 전파 차단을 위한 조치가 필요할 수 있다. 특히 전염 가능성이 높거나 치명률이 높은 대유행 인플루엔자 또는 조류인플루엔자 감염이 의심되는 경우 환자에 대한 격리 조치가 필요할 수 있다.
2) 접촉자 관리
특별한 경우가 아니라면 인플루엔자 환자와 접촉하였더라도 발병의 예방을 위한 항바이러스제 투여는 불필요하다. 따라서 접촉자의 발병 여부를 관찰하고 고위험군 등 필요한 경우 발병 초기에 항바이러스제 투여를 고려한다.
나. 예방접종
인플루엔자에 대한 가장 효과적인 예방법은 예방접종을 적극적으로 시행하는 것이다. 인플루엔자 백신은 매년 접종해야 하며 특히 합병증 발생의 위험이 높은 고위험군에 대한 접종을 적극적으로 시행하는 것이 중요하다.
1) 백신
(가) 개발의 역사
인플루엔자 불활성화 백신은 1945년 미국에서 처음 상업적으로 시판 승인되었다. 1차 세계대전 후반에 발생한 1918년 스페인 인플루엔자에 의해 엄청난 피해를 경험한 미국은 이후 2차 세계대전에서 군인을 중심으로 인플루엔자 백신을 접종하였다. 초기 인플루엔자 백신은 전바이러스(whole virus) 백신으로 만들어졌으며, 이후 인플루엔자 바이러스에서 주된 면역성을 나타내는 단백질을 정제하는 과정이 발달하면서 분할(split) 백신, 그리고 표면 단백인 HA과 NA만을 정제한 아단위(subunit) 백신으로 발전되었다. 이러한 분할 백신과 아단위 백신은 백신 접종에 의한 전신 및 국소 이상반응을 감소시켰다. 1948년부터 WHO의 국제적 인플루엔자 감시 네트워크가 확립되면서 다음 절기 인플루엔자 바이러스 유행을 예측하여 백신주 선택에 반영하도록 하였으며, 이에 따라 1978년부터 백신에 A형 인플루엔자 바이러스 중 두 가지 아형(H1, H3) 및 B형 인플루엔자 바이러스 한 가지에 대한 항원이 포함되는 3 (trivalent) 백신이 확립되었다. 이후 인플루엔자 불활성화 백신의 점막 IgA 항체와 세포매개면역반응의 유도가 낮고 소아 및 노인에서 면역원성 효과가 낮은 단점을 보완하기 위해 약독화 생백신(live attenuated influenza vaccine, LAIV)이 개발되었으며 2003년 미국에서 처음 승인되어 사용이 시작되었다. 또한 2009년에는 피내 접종용 인플루엔자 백신이 개발되어 유럽의약품평가국(EMEA)의 승인을 얻었다. 피내 접종용 인플루엔자 백신의 경우 면역세포가 많이 분포되어 있는 진피층에 접종하는 방법으로 근육주사에 비해 통증이 적어 쉽게 투여할 수 있다는 장점이 있다.
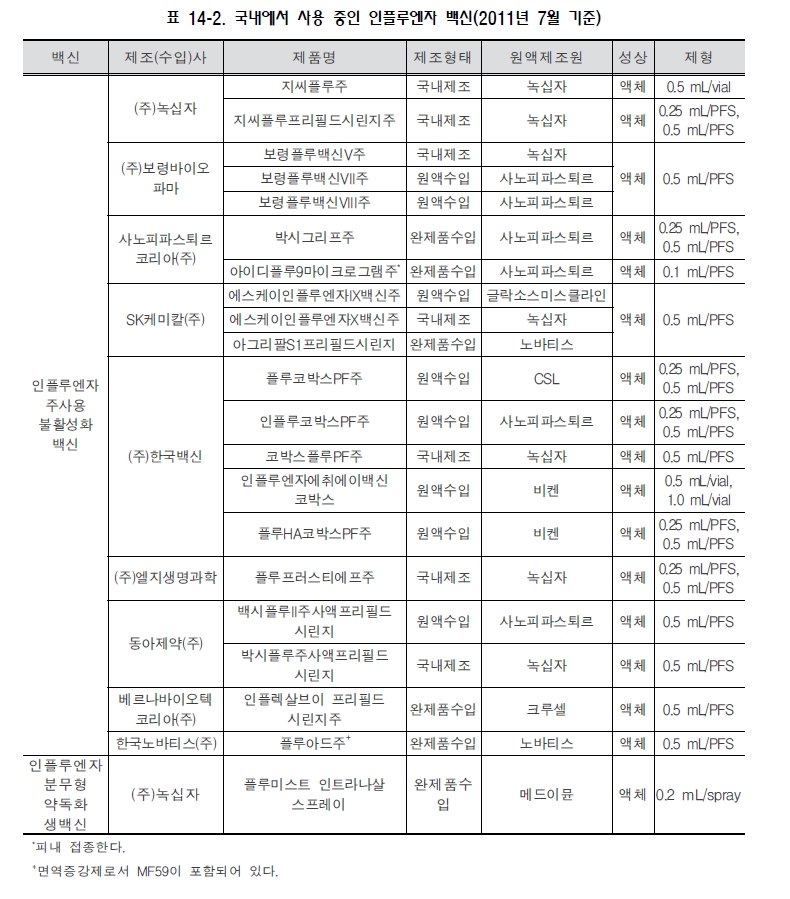
(나) 백신 종류 및 국내 유통 백신
인플루엔자 백신에는 불활성화 백신과 생백신이 있고 불활성화 백신은 전바이러스 백신, 분할 백신, 아단위 백신으로 나뉜다. 현재 국내에서는 아단위 백신과 분할 백신 형태의 불활성화 백신 및 생백신이 유통되고 있다. 인플루엔자 바이러스는 거의 매년 항원의 소변이가 일어나기 때문에 각국에서 분리된 바이러스의 정보를 종합하여 WHO에서 매년 다음 절기 백신 권장주를 결정하게 된다. 2011년 7월 현재 국내에서 유통되고 있는 인플루엔자 백신은 표 14-2과 같다.
(다) 면역원성 및 효과
인플루엔자 백신의 효과는 피접종자의 연령 및 기저질환, 백신주와 유행주의 항원일치도 등에 따라 달라진다. 건강한 성인이 불활성화 백신을 접종 받은 후 백신주와 유행 바이러스주의 항원성이 맞을 때 예방효과는 70~90%이다. 노인에서 백신의 ILI 예방효과는 30~40%로 낮지만, 인플루엔자로 인한 입원을 예방하는 데에 50~60%의 효과가 있고, 인플루엔자로 인한 사망을 예방하는데 80% 정도 효과가 있는 것으로 알려져 노인에서 중증질환 및 사망을 낮추는 효과는 상대적으로 높다. 백신 접종 후 항체 지속효과는 1년 미만이며 항원 소변이에 의해 매년 유행하는 바이러스주가 달라지기 때문에 백신 접종대상자는 매년 인플루엔자 백신을 접종받아야 한다. 비강내 분무 인플루엔자 생백신(LAIV)의 경우 건강한 소아와 성인에 대한 백신 효능 및 효과 연구가 수행되었다. 생후 60~84개월의 건강한 소아를 대상으로 수행된 연구 결과, 배양 양성 인플루엔자에 대한 백신 효능은 87%였으며 열성 중이염의 발생을 27% 가량 감소시켰고 항생제 사용을 필요로 하는 중이염을 28% 가량 감소시키는 결과를 보였다. 18~49세의 건강한 성인을 대상으로 수행된 연구에서는 백신 접종군에서 열성 질환이 20%, 열성 상기도 감염이 24%, 열성질환으로 인한 의료기관 방문일이 18~37%, 항생제 사용일이 41~45% 가량 감소된 결과를 보여주었다. 소아를 대상으로 한 연구에서는 불활성화 백신에 비해 생백신이 더 나은 효능을 보여주었으나 성인을 대상으로 한 연구에서는 불활성화 백신에 비해 생백신이 더 나은 결과를 보여주지는 못했다. 인플루엔자 생백신(LAIV)은 건강한, 임신하지 않은, 생후 24개월~만 49세 연령에서 인플루엔자 예방을 위한 사용이 허가되었다.
2) 실시기준 및 방법
(가) 접종대상
다음의 대상자에게 인플루엔자 백신의 우선접종을 권장한다.
. 만성 폐질환자, 만성 심장질환자 . 만성질환으로 사회복지 시설 등 집단 시설에서 치료, 요양, 수용 중인 사람 . 만성 간질환자, 만성 신장질환자, 신경-근육질환, 혈액-종양질환, 당뇨환자, 면역저하자(면역억제제복용자), 아스피린을 복용 중인 생후 6개월~18세 소아 . 65세 이상 노인 . 생후 6~59개월 소아 . 의료인 . 만성질환자, 임신부, 65세 이상 노인과 거주하는 자 . 6개월 미만 영아를 돌보는 자 . 임신부 . 50~64세 인구 . 사스.조류인플루엔자 대응기관 종사자 . 닭.오리.돼지농장 및 관련업계 종사자
만성질환자 및 65세 이상 노인은 인플루엔자 감염 시 중증 합병증, 병원 입원 및 사망 발생의 위험이 높다. 50~64세 인구 중에 만성질환자가 다수 포함되어 있으나 인플루엔자 백신 접종률이 기대에 미흡하여 이 연령군을 목표로 접종을 권장함으로써 백신 접종률을 높이고자 한다. 생후 6개월 이상 6세 미만 소아는 인플루엔자 발생률이 높고 질병 부담이 크며 합병증의 빈도가 높은 고위험군으로 알려져 있으며, 이들을 돌보는 사람과 밀접한 접촉을 통해 인플루엔자의 지역사회 전파에도 중요한 역할을 한다. 임신부의 경우 인플루엔자 감염 시 합병증 발생, 병원 입원 및 사망 발생 위험이 높으며, 연구 결과 인플루엔자 백신 접종이 태아에게 특별한 이상을 유발하지 않는 것으로 보고되고 있다.
만성질환자, 임신부 및 65세 이상 노인 등과 같이 고위험군에게 인플루엔자를 전파시킬 위험이 높은 사람들도 접종이 필요하다. 6개월 미만 영아는 고위험군이나 이 연령에서는 인플루엔자 백신 접종이나 항바이러스제 사용이 허가되지 않았기 때문에 대신 6개월 미만의 영아를 돌보는 자에 대하여 백신 접종을 시행하여 간접적인 예방을 목적으로 한다. 의료기관 종사자는 고위험군에게 인플루엔자를 전파시킬 위험이 크다. 사회복지시설 생활자의 경우 소아나 노인과 같은 고위험군이 모여 있어 인플루엔자 유행 시 다수의 환자가 발생할 가능성이 높다. 사스 및 조류인플루엔자 대응 정책에 따라 대응기관 종사자 및 관련업계 종사자에 대한 인플루엔자 백신의 우선접종이 권장된다.
(나) 접종시기 및 방법
. 접종 권장 시기
- 매년 10~12월 - 접종대상자는 매 절기마다 백신을 접종받아야 함 - 인플루엔자 백신은 유행 2주 전에 접종하는 것이 효과적이며 백신 효과 지속기간이 약 6개월(3~12개월)이므로 기존 유행시기를 고려하여 12월 이전에 접종하는 것을 권장 - 인플루엔자 유행 중이거나 12월 이후라도 우선접종 권장대상자가 미접종시 백신 접종 권고
. 접종용량 및 방법
- 만 9세 이상 소아 및 성인 : 0.5 mL 1회 근육주사(불활성화 백신) 또는 0.2 mL 1회 양쪽 비강내 분무(생백신) - 생후 6개월 이상~만 9세 미만 소아 : 백신의 종류, 피접종자의 연령, 과거 백신 접종력에 따라 1~2회 백신을 접종(표 14-3, 14-4)
(다) 특수 상황에서의 접종
. 만 9세 미만 소아의 접종방법 : 과거에 인플루엔자 백신을 한 번도 접종받지 않은 생후 6개월 이상 9세 미만의 소아는 4주 간격으로 2회 접종하며, 과거 접종경력이 있는 경우 1회만 접종한다. 만약 9세 미만 소아가 접종 첫 해에 1회만 접종한 경우 그 다음 해에 2회 접종을 권고한다.
. 임신부 : 인플루엔자 유행시기에 임신 중에 있는 사람은 임신 시기에 상관없이 불활성화 백신 접종을 권장한다. 수유부의 경우 인플루엔자 백신의 접종이 수유부와 유아에 모두 안전하므로 접종이 가능하며 특히 생후 6개월 미만의 영아를 돌보는 경우 우선접종 대상자에 해당되므로 접종을 권고한다.
. 여행자 : 열대지역에서는 연중 상시적으로 인플루엔자가 유행할 수 있고, 남반구에서는 4~9월이 인플루엔자 유행시기이므로 예방접종을 받지 않은 고위험자가 열대지방을 여행하거나, 4~9월 동안에 남반구를 여행할 경우 여행 전에 예방접종을 받을 것을 권장한다. 또한 지난해 가을에 예방접종을 받은 고위험자가 다음해 여름에 남반구를 여행하고자 할 경우 여행 전에 다음해 절기 남반구 권장주 백신으로 추가 접종할 것을 권장한다. 건강한 청소년 및 성인은 우선접종 권장대상이 아니나, 사회적으로 중요 임무 수행자나 수험생 등의 경우(특히 기숙사 거주자인 경우) 인플루엔자 감염에 의한 직무와 학습의 공백을 최소화하기 위해 우선적으로 접종이 가능하다.
. 단체예방접종 : 대유행이나 특수한 상황(별도 고지)을 제외하고 접종 주체에 관계없이 기관 방문이나 간이 접종실에서 단체접종을 하는 형태의 예방접종은 권고되지 않는다.
. 인플루엔자 생백신 접종과 항바이러스제 복용 : Oseltamivir나 Zanamivir와 같은 항바이러스제를 복용 중에 인플루엔자 생백신을 접종하는 경우 백신 내 바이러스가 죽게 되어 충분한 면역반응을 유발하지 못할 수 있다. 따라서 항바이러스제를 복용 중인 경우 마지막 약물 복용 후 48시간이 경과할 때까지 인플루엔자 생백신을 접종받아서는 안 된다. 또한 인플루엔자 생백신 접종 후 2주 이내에 항바이러스제를 복용한 경우 백신의 재접종이 필요하다. 단, 인플루엔자 불활성화 백신은 항바이러스제 복용와 무관하게 접종 가능하다.
3) 동시접종 및 교차접종
인플루엔자 불활성화 백신 및 생백신 모두 다른 백신과 동시접종이 가능하다. 단, 인플루엔자 생백신과 다른 생백신을 동시접종하지 않는 경우에는 4주 이상의 간격을 두어야 한다. 인플루엔자 백신을 2회 접종을 하는 경우 생백신과 불활성화 백신의 교차접종이 가능하며 최소 4주의 간격을 유지하면 된다.
4) 금기사항 및 주의사항
각 인플루엔자 백신의 금기 및 주의사항은 다음과 같다.
(가) 인플루엔자 불활성화 백신
. 인플루엔자 백신 접종 후 심한 과민반응을 보인 자 . 계란에 심한 과민반응을 보인 자(단, 병력상 계란을 먹고 심한 과민반응이 없었다면 금기대상이 아님) . 백신 접종 후 6주 이내에 길랑-바레 증후군이나 다른 신경 이상이 생긴 자 . 발열이 있는 사람은 열이 없어지기 전까지는 접종하지 않는 것이 바람직하며, 열이 없는 상기도 감염은 접종 금기가 아님
(나) 인플루엔자 생백신
. 인플루엔자 불활성화 백신 금기사항 . 생후 24개월 미만 영아 또는 50세 이상 성인 . 천식이 있거나 지난 1년 이내에 한 번 이상 천명이 있었던 5세 이하 소아 . 만성질환자 . 호흡곤란이나 연하곤란을 일으킬 수 있는 근육 또는 신경질환자 . 면역저하자 . 임신부 . 장기적으로 아스피린 투여 중인 소아 및 청소년
5) 예방접종 후 이상반응
(가) 인플루엔자 불활성화 백신
인플루엔자 불활성화 백신 접종 시 가장 흔한 이상반응은 국소반응으로 백신 접종자의 15~20%에서 접종부위에 발적과 통증이 나타나며 대부분 1~2일 내에 사라진다. 비특이적인 전신반응으로 발열, 무력감, 근육통, 두통 등의 증상이 1% 미만에서 나타날 수 있으며 대개 백신 접종 후 6~12시간 이내에 발생하여 1~2일 간 지속되고 첫 백신 접종자에서 나타날 가능성이 높다. 드물게 백신 접종 후 심한 과민반응이 나타날 수 있다. 이 과민반응은 대개 백신에 남아 있을 수 있는 소량의 계란 단백에 의해 나타날 수 있으며, 계란에 심한 아나필락시스 반응을 보이는 사람은 접종을 금지하고, 계란 알레르기가 있는 환자는 의사와 상담 후 접종 여부를 결정해야 한다. 길랑-바레 증후군의 경우 1976년에 사용되었던 돼지인플루엔자 백신과 달리 1977년 이후의 백신에서는 접종 후 길랑-바레 증후군의 발생 빈도가 높지 않았다. 그러나 접종 후 6주 내에 길랑-바레 증후군을 보였다면 접종을 하지 않는 것이 바람직하다.
(나) 인플루엔자 생백신
인플루엔자 생백신을 비강 내 분무 후 소아에서 가장 흔히 나타나는 이상반응은 콧물과 두통이다. 그러나 실제 생백신을 접종받은 군과 위약 투여군 사이에 위와 같은 이상반응 발생은 유의한 차이가 없었다. 임상연구에서는 생후 6~23개월 소아에서 천명 발생의 위험이 증가하였으나, 생후 24개월 이상 소아에서는 천명 발생 위험이 보고되지 않았다. 성인의 경우 기침, 콧물, 코막힘, 인후통, 오한 등 증상의 발생이 유의하게 증가하였으며 백신 접종자의 10~40%에서 나타났다. 소아나 성인에서 중증 이상반응은 보고된 적이 없으며 길랑-바레 증후군 발생도 보고된 바 없다. 다만, 드문 이상반응의 경우 아직 백신 접종건수가 충분하지 않아 발견되지 않은 이상반응이 있을 수 있으므로 접종 후 예의주시할 필요가 있다. 면역저하자와 같은 인플루엔자 고위험군에서 생백신 접종 후 안전성에 대한 연구결과는 충분하지 않은 상태이므로 추가적인 자료가 확보될 때까지 이와 같은 고위험군에게는 불활성화 백신 접종을 권고한다.
6) 백신 관리방법
불활성화 백신은 2~8℃에서 냉장보관하고 절대로 얼리지 말아야 하며, 명시된 유효기간 내에서만 사용하여야 한다. 생백신 역시 2~8℃에서 냉장 보관해야 하고 냉동온도에 불가피하게 노출된 경우에는 냉장온도에 보관 후 가능한 빨리 사용해야 한다. 백신이 제조된 다음해의 접종시기에는 백신의 유효기간이 지나지 않았더라도 권장 백신주가 변경된 경우에는 사용할 수 없다(각 백신별 약품설명서 참조).
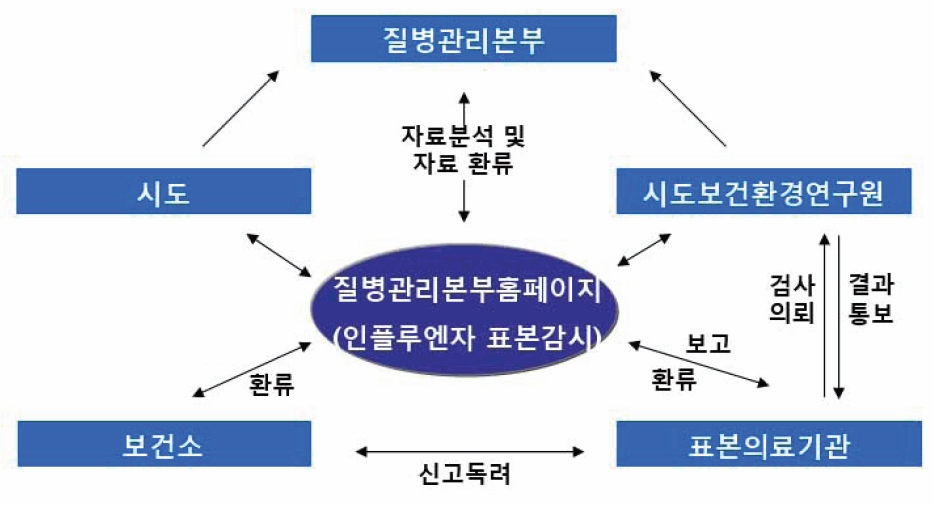
8. 인플루엔자 감시체계(Korea Influenza Surveillance Scheme, KISS)
우리나라의 인플루엔자 감시체계(Korea Influenza Surveillance Scheme, KISS)는 그림 14-4와 같다. 인플루엔자 임상표본감시에 참여하고 있는 의료기관은 매주 인플루엔자 의사환자(ILI) 수와 총 진료환자 수를 신고하고 있으며, 특히 100개 의료기관은 인플루엔자 유행의 조기 인지를 위해 인플루엔자 유행기간(9월~익년 5월)에 일일보고로 전환하여 신고에 참여하고 있다. 실험실표본감시 참여 의료기관은 매주 인플루엔자 의사환자의 검체를 채취하여 관할 시도보건환경연구원으로 바이러스 검사를 의뢰하고 있다.
그림 14-4. 우리나라의 인플루엔자 감시체계 (Korea Influenza Surveillance Scheme, KISS)
이와 같은 인플루엔자 표본감시를 통해 수집, 분석된 자료는 인플루엔자 발생양상과 유행주를 파악하고 예방 백신의 효과를 분석하는 기초자료로 활용된다. 인플루엔자 유행 여부는 감시체계에서 수집된 자료를 이용하여 의사환자 분률(총 진료환자 수 1,000명 당 ILI 수)을 산출하여 결정한다. 인플루엔자 유행 판단기준은 대개 미국 CDC의 기준을 인용하는데, 해당 절기의 의사환자 분률이 2009년 인플루엔자 A(H1N1) 대유행 시기를 제외한 과거 3년의 비유행기간 평균보다 표준편차의 2배 이상 증가하면 인플루엔자 유행으로 판단한다. 단, 유행주의보는 인플루엔자 의사환자 분률이 유행 판단기준을 초과하는 시점에서 자문회의를 거쳐 발령하게 된다.
참 고 문 헌
1. 대한감염학회. 감염학 제1판 인플루엔자, 서울, 군자출판사. 2007:757-774. 2. 대한감염학회. 성인예방접종 제1판 인플루엔자, 서울, 군자출판사. 2007:8-25. 3. 대한소아과학회. 예방접종지침서 제6판 인플루엔자, 서울, 대한소아과학회, 2008:162-179. 4. 질병관리본부. 2010-2011 인플루엔자 관리지침. 2010. 5. 질병관리본부. 2010 인플루엔자 표본감시 안내. 2010. 6. 질병관리본부. 인플루엔자 표본감시 소식지. 2010;40:1-15. 7. 질병관리본부. 신종인플루엔자 판데믹 A/H1N1 2009 감시 현황 분석. 주간 건강과 질병. 2010;3(38):637-42. 8. Fukuda K, Cox NJ, Bridges CB, Levandowski RA, Belshe RB, Maassab HF, et al. Influenza. In: Plotkin SA, Orenstein WA, Offit PA, eds. Vaccines. 4th ed. Philadelphia, USA: Saunders 2004;339-88. 9. Kelly H, Peck HA, Laurie KL, et al. The age-specific cumulative incidence of infection with pandemic influenza H1N1 2009 was similar in various countries prior to vaccination. PLoS One 2011;6(8):e21828. 10. Nelson MI and Holmes EC. The evolution of epidemic influenza. Nat Rev Genet 2007;8:196-205. 11. Centers for Disease Control and Prevention. Influenza. In: Epidemiology and prevention of vaccine-preventable diseases. Atkinson W, Wolfe C, Hamborsky J, eds. 12th ed. Washington DC. USA: Public Health Foundation 2011;151-70. |
|||